Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Классификация
- Симптомы
- Течение и стадии
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
I63,9 Инфаркт мозга неуточненный.
I63.9 Инфаркт мозга неуточненный
Синонимы диагноза
Инфаркт мозга неуточненный, инсульт лакунарный, лакунарный инфаркт.
Описание
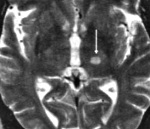
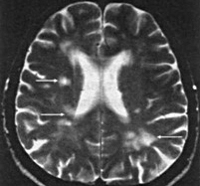
Инсульт — острое нарушение мозгового кровообращения, характеризующееся внезапным (в течение нескольких минут, часов) появлением очаговой и/или общемозговой неврологической симптоматики, которая сохраняется более 24 часов или приводит к смерти больного в более короткий промежуток времени вследствие цереброваскулярной патологии.
Сосудистые заболевания мозга занимают второе место в структуре смертности от заболеваний системы кровообращения после ишемической болезни сердца. Чаще возникает у пожилых.
I63.9 Инфаркт мозга неуточненный
Классификация
Инсульты делятся на 2 большие группы: ишемические и геморрагические. В зависимости от этиологии первые могут быть кардиоэмболическими (окклюзия обусловлена образовавшимся в сердце тромбом), атеротромботическими (окклюзия вызвана элементами атеросклеротической бляшки) и гемодинамическими (вызванными сосудистым спазмом). Кроме того, выделяют лакунарный инфаркт мозга, вызванный закупоркой церебральной артерии небольшого калибра, и малый инсульт с полным регрессом возникшей неврологической симптоматики в период до 21 дня с момента сосудистой катастрофы.
Геморрагический инсульт классифицируют на паренхиматозное кровоизлияние (кровотечение в вещество головного мозга), субарахноидальное кровоизлияние (кровотечение в подпаутинное пространство церебральных оболочек), кровоизлияние в желудочки головного мозга и смешанное (паренхиматозно-вентрикулярное, субарахноидально-паренхиматозное). Наиболее тяжелое течение имеет геморрагический инсульт с прорывом крови в желудочки.
Симптомы
К инсультам относят инфаркт мозга, кровоизлияние в мозг и субарахноидальное кровоизлияние, имеющие этиопатогенетические и клинические различия.
С учётом времени регрессии неврологического дефицита, особо выделяют преходящие нарушения мозгового кровообращения (неврологический дефицит регрессирует в течение 24 часов, в отличие от собственно инсульта) и малый инсульт (неврологический дефицит регрессирует в течение трёх недель после начала заболевания).
Клиника инсульта складывается из общемозговых, менингеальных (оболочечных) и очаговых симптомов. Характерна острая манифестация и быстрое прогрессирование клиники. Обычно ишемический инсульт имеет более медленное развитие, чем геморрагический. На первый план с начала заболевания выходят очаговые проявления, общемозговые симптомы, как правило, слабо или умеренно выражены, менингеальные — зачастую отсутствуют. Геморрагический инсульт развивается более стремительно, дебютирует общемозговыми проявлениями, на фоне которых появляется и прогрессивно нарастает очаговая симптоматика. В случае субарахноидального кровоизлияния типичен менингеальный симптомокомплекс.
Общемозговые симптомы представлены головной болью, рвотой и тошнотой, расстройством сознания (оглушенность, сопор, кома). Примерно у 1 из 10 пациентов с геморрагическим инсультом наблюдается эпиприступ. Нарастание отека головного мозга или объема излившейся при геморрагическом инсульте крови приводит к резкой внутричерепной гипертензии, масс-эффекту и угрожает развитием дислокационного синдрома со сдавлением мозгового ствола.
Очаговые проявления зависят от местоположения инсульта. При инсульте в бассейне сонных артерий возникает центральный гемипарез/гемиплегия — снижение/полная утрата мышечной силы конечностей одной стороны тела, сопровождающееся повышением мышечного тонуса и появлением патологических стопных знаков. В ипсилатеральной конечностям половине лица развивается парез мимических мышц, что проявляется перекосом лица, опущением уголка рта, сглаживанием носогубной складки, логофтальмом; при попытке улыбнуться или поднять брови пораженная сторона лица отстает от здоровой или вовсе остается неподвижной. Указанные двигательные изменения происходят в конечностях и половине лица контрлатеральной очагу поражения стороны. В этих же конечностях снижается/выпадает чувствительность. Возможна гомонимная гемианопсия — выпадение одноименных половин зрительных полей обоих глаз. В ряде случаев отмечаются фотопсии и зрительные галлюцинации. Зачастую наблюдается афазия, апраксия, снижение критики, зрительно-пространственная агнозия.
При инсульте в вертебробазилярном бассейне отмечается головокружение, вестибулярная атаксия, диплопия, дефекты зрительных полей, дизартрия, мозжечковая атаксия, расстройства слуха, глазодвигательные нарушения, дисфагия. Достаточно часто появляются альтернирующие синдромы — сочетание ипсилатерального инсульту периферического пареза черепно-мозговых нервов и контрлатерального центрального гемипареза. При лакунарном инсульте гемипарез или гемигипестезия могут наблюдаться изолированно.
Течение и стадии
В течении инсульта выделяют несколько этапов: острейший период (первые 3-5 сут. ), острый период (первый месяц), восстановительный период: ранний — до 6 мес. И поздний — от 6 до 24 мес. Неврологические симптомы, не подвергшиеся регрессу в течение 24 мес. С начала инсульта являются резидуальными (стойко сохранившимися). Если симптомы инсульта полностью исчезают в период до 24 ч с момента начала его клинических проявлений, то речь идет не об инсульте, а о преходящем нарушении мозгового кровообращения (транзиторной ишемической атаке или гипертензивном церебральном кризе).
Причины
Наиболее распространенная причина инсульта – церебральный тромбоз, закупорка сгустком крови (тромбом) артерии, снабжающей головной мозг. Возникает такой сгусток (бляшка) чаще всего при атеросклерозе.
Еще одна причина инсульта – кровоизлияние в мозг, внутреннее кровотечение в головном мозге. Артерия головного мозга, пораженная болезнью, может разорваться (лопнуть) и затопить кровью близлежащие ткани головного мозга. Клетки, питаемые этой артерией, оказываются не в состоянии получать кровь и кислород.
Кровоизлияние же в мозг вероятнее всего происходит, когда у больного отмечается одновременно атеросклероз и высокое кровяное давление.
Иными словами, причиной инсульта является повреждение нервных клеток,расположенных в головном мозге и контролирующих все функции человеческого организма. И такие повреждения, а точнее, гибель нервных клеток, наступаютвследствие острого нарушения кровообращения в том или ином отделе мозга, когда еговысокоактивные клетки вдруг перестают получать необходимое и достаточное для нихколичество крови. В результате кровь по сосудам не течет, клетки мозга гибнут, командк соответствующим мышцам не поступает, что в итоге приводит к параличам, расстройствам зрения, речи и других неврологических нарушениях.
Читайте также: Увулопалатопластика код по мкб
Лечение
При инсульте самыми дорогими являются первые минуты и часы заболевания, так как именно в это время медицинская помощь может быть наиболее эффективной.
В первую очередь больного необходимо удобно уложить на кровать и расстегнуть затрудняющую дыхание одежду, дать достаточный приток свежего воздуха. Удалить изо рта протезы, рвотные массы. Голова, плечи должны лежать на подушке, чтобы не было сгибания шеи и ухудшения кровотока по позвоночным артериям.
Больной при инсульте транспортабелен всегда лежа, только если это не кома 3-й стадии. Больные редко погибают непосредственно от инсульта, к инсульту чаще всего присоединяются пневмония и пролежни, что требует постоянного ухода, переворачивания со стороны на сторону, смены мокрого белья, кормления, очищения кишечника, вибромассажа грудной клетки.
Основные медуслуги по стандартам лечения |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Утратил силу — Архив
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2007 (Приказ №764)
Категории МКБ:
Последствия инфаркта мозга (I69.3)
Общая информация
Краткое описание
Понятие « последствия» означает наличие определенных симптомов или состояний («остаточные явления»), отмечающихся спустя год или более со времени перенесенного острого цереброваскулярного заболевания.
Термин « инфаркт мозга» приобретает все большее распространение с широким применением методов нейровизуализации, позволяющих уточнить локализацию и размеры ишемического очага и предположить его природу. Однако по своему смыслу термин «инфаркт мозга» не вполне эквивалентен термину «ишемический инсульт».
Ишемический инсульт – клиническое выражение инфаркта мозга, а инфаркт мозга – морфологический субстрат ишемического инсульта.
При учете ишемического инсульта применяется принцип двойного кодирования. Основным является код, определяющий характер ишемического инсульта (I63),
дополнительным кодом обозначается клинический синдром, указанный в рубрике G46 (Сосудистые мозговые синдромы при цереброваскулярных болезнях). Данная рубрика используется для дополнительного кодирования симптома очагового поражения головного мозга в случае нарушения мозгового кровообращения в участке, соответствующем зоне васкуляризации мозговой артерии. При формулировании диагноза ишемического инсульта следует по возможности указать его подтип, так как это в определенной степени определяет тактику последующего ведения пациента.
Код протокола: H-Т-038 «Последствия инфаркта мозга»
Для стационаров терапевтического профиля
Код (коды) по МКБ-10: I69.3 — Последствия инфаркта мозга
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Классификация
В настоящее время выделяют несколько основных подтипов ишемического инсульта:
— атеротромботичекий;
— эмболический (кардиоэмболический);
— гемодинамический;
— лакунарный инфаркт;
— ишемический инсульт по типу микроокклюзии.
Полное восстановление функций после перенесенного инсульта происходит редко, однако чем раньше начинают лечение, тем лучше прогноз. Наиболее активно восстановление функций идет в первые 6 месяцев.
Различают следующие этапы восстановительного лечения:
— ранний восстановительный период (до 3 мес.);
— поздний восстановительный период (до 1 года);
— компенсация остаточных нарушений двигательных функций (свыше года).
Диагностика
Диагностические критерии:
— общемозговая симптоматика;
— нарушения со стороны иннервации черепно-мозговых нервов;
— двигательные и чувствительные расстройства;
— нарушения статики и координации движений;
— когнитивные и мнестические расстройства нарушения речи и другие нарушения высших корковых функций.
Жалобы и анамнез:
— головные боли;
— головокружение;
— шум в голове,;
— нарушение сна;
— преходящая потеря мышечного тонуса;
— двигательные и чувствительные расстройства;
— мнестические расстройства;
— когнитивные расстройства;
— нарушения речи и другие;
— нарушения высших корковых функций, различные парестезии, артропатии;
— в анамнезе ишемический инсульт (атеротромботичекий, кардиоэмболический, гемодинамический, лакунарный инфаркт или ишемический инсульт по типу микроокклюзии).
Физикальное обследование:
— общемозговая симптоматика;
— нарушения со стороны иннервации черепно-мозговых нервов;
— двигательные и чувствительные расстройства;
— нарушения статики и координации движений;
— когнитивные и мнестические расстройства;
— нарушения высших корковых функций в том числе речевые расстройства.
Читайте также: Код по мкб 10 остеома кисти
Лабораторные исследования:
— общий анализ крови и мочи;
— определение уровня глюкозы;
— определение уровня креатинина;
— определение уровня холестерина;
— исследование реологических свойств крови и системы гемостаза — агрегации тромбоцитов и эритроцитов, вязкости крови.
Инструментальные исследования:
— ультразвуковая допплерография;
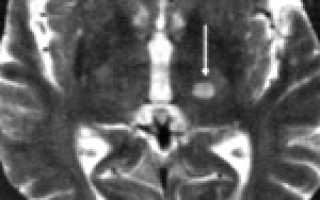
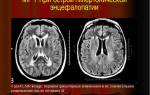
— КТ и/или МРТ-ангиография;
— электроэнцефалография (при судорожных состояниях);
— электрокардиография;
— эхокардиография.
Показания для консультации специалистов:
— аритмия — кардиолога;
— аортальный стеноз – кардиолога, ангиохирурга;
— эпилептические припадки — нейрохирурга;
— неясный диагноз – онколога, инфекциониста, нефролога, ревматолога, офтальмолога и др.
Дифференциальный диагноз с последствиями черепно-мозговой травмы, последствиями геморрагического инсульта.
Основные диагностические мероприятия до плановой госпитализации:
— общий анализ крови;
— общий анализ мочи;
— консультация невролога;
— ЭКГ;
— при наличии показаний — консультация кардиолога, офтальмолога.
Дополнительные диагностические мероприятия:
— ультразвуковое исследование сонных, позвоночных и внутримозговых артерий (УЗДГ, дуплексное сканирование, транскраниальная допплерография), а при наличии соответствующих показаний — МРТ-ангиография;
— углубленное исследование сердечной деятельности, наряду с ЭКГ, проведение холтеровского мониторирования ЭКГ, велоэргометрии, эхокардиографии, 24-часовое мониторирование АД;
— целесообразно проведение компьютерной томографии или МРТ головного мозга.
Лечение
Тактика лечения направлена на:
— восстановление утраченных функций;
— коррекцию основного сосудистого заболевания;
— профилактику повторных церебральных дисгемий;
— восстановление количественных и качественных показателей мозгового кровотока.
Основные принципы реабилитации
Основными принципами реабилитации являются:
— раннее начало реабилитации;
— ее длительность и систематичность;
— этапность;
— комплексность;
— активное участие больного.
Длительность реабилитации определяется сроками восстановления нарушенных функций: максимальное улучшение двигательных функций отмечается в первые 6 месяцев, бытовых навыков и трудоспособности — в течение 1 года, речевых функций – на протяжении 2-3 лет с момента развития ОНМК.
1. Улучшение перфузии — направлено на коррекцию основного сосудистого заболевания, профилактику повторных церебральных дисгемий, восстановление количественных и качественных показателей мозгового кровотока.
Для улучшения перфузии необходимо решить вопрос назначения препаратов:
1.1 Тромбоцитарные и/или эритроцитарные антиагреганты:
— ацетилсалициловая кислота 75-150 мг в сутки, длительно (тромбо АСС или кардиомагнил, таблетки 75 мг, таблетки форте покрытые оболочкой 150 мг);
— клопидогрель по 75 мг ежедневно;
— дипиридамол по 25 мг – 3 раза /сутки;
— тиклопидин 250 мг – 3 раза /сутки;
— низкомолекулярные декстраны: трентал, реополиглюкин.
1.2 Непрямые антикоагулянты: варфарин — при последствиях кардиоэмболического инсульта, при аритмиях в дозах, обеспечивающих необходимый уровень МНО.
2. Нейротрофическая медикаментозная терапия направлена на нормализацию нарушенных функций головного мозга, особенно показана при нарушениях речи, когнитивных расстройствах, сниженной психической и двигательной активности:
— цитиколин по 1000 мг внутривенно капельно на физ.растворе 1- 2 раза в сутки, в течение двух недель; затем раствор для приема внутрь по 200 мг (2 мл) 3 раза в день в течение 6-8 недель;
— винпоцитин 10 мг – 3 раза/сутки;
— гинкго-билоба принимают по 40-80 мг – 3 раза в день во время еды; курс лечения 1-3 месяца.
Симптоматическое лечение
1. Антигипертензивная терапия. У больных, перенесших инсульт или преходящее нарушение мозгового кровообращения, доказана эффективность ингибиторов АПФ, например, эналаприл до 10-20 мг/сут.; периндоприл до 4-8 мг/сут.; рамиприл до 5 мг/сут., а также селективного бета-блокатора – бисопролола от 2,5 до 10 мг/сутки.
2. Медикаментозная коррекция нарушений липидного обмена у лиц с ИБС, а также с атеросклеротическим поражением сонных артерий. По показаниям назначают статины, например, симвастатин до 20 мг/сут.
3. При депрессии – антидепрессанты (флуоксетин 20 мг).
4. Для снижения тонуса при высокой спастике — препараты баклофен (начальная дозировка – 5 мг 2-3 раза в сутки; обычная дозировка – от 20 до 30 мг/сут.) или толперизон от 50 до 150 мг/сутки.
5. При бессонице — зопиклон 7,5 мг/сутки не более 4 недель (учитывая взаимодействие с другими препаратами, нельзя назначать с антидепрессантами, транквилизаторами).
6. Прии центральном постинсультном болевом синдроме: назначение антидепрессантов и карбамазепина в индивидуальной дозировке.
Цели лечения:
— относительная стабилизация процесса;
— восстановление утраченных функций.
Немедикаментозная терапия
— строгий постельный режим – все активные упражнения исключены;
— умеренно расширенный постельный режим – допускают самостоятельные повороты и переход в положение сидя;
— полупостельный (палатный режим) – доступные виды самообслуживания;
— свободный режим.
Реабилитация должна быть ранней, проводят 24 часа в сутки. Реабилитационная медицинская бригада (медицинская сестра, психолог, инструктор ЛФК, массажист, кинезотерапевт, логопед, трудотерапевт и другие специалисты). Раннее применение (в первые часы) лечения положением и специальной системы упражнений для восстановления нарушенных двигательных функций. Постоянная стимуляция двигательной и умственной деятельности.
На протяжении всего лечения используют ЛФК. На первом и втором этапах ЛФК направлена на восстановление нарушенных двигательных функций, на 3 этапе – на формирование компенсаторного стереотипа.
Реабилитация больных с последствиями инсульта
Основные задачи реабилитации:
— восстановление (улучшение) нарушенных функций;
— психическая и социальная реадаптация;
— профилактика постинсультных осложнений (спастичность, контрактуры и др.).
Показания и противопоказания к реабилитации
В проведении реабилитационных мероприятий нуждаются все больные с инсультами
Противопоказаниями к активной реабилитации являются:
— тяжелая соматическая патология в стадии декомпенсации;
— психические нарушения.
Основные методы реабилитации
При двигательных нарушениях:
— кинезотерапия, включая обучение ходьбе;
— бытовая реабилитация, включая обучение навыкам самообслуживания (может быть включена в курс занятий кинезотерапией);
Читайте также: Ушибленная рана правого коленного сустава код по мкб 10
— электростимуляция нервно-мышечного аппарата;
— борьба со спастичностью, тепловые процедуры (аппликации парафина, озокерита), избирательный или точечный массаж;
— профилактика контрактур, возникающих на фоне постинсультных трофических изменений суставов (артропатии), включая теплолечение (аппликации парафина, озокерита), обезболивающие электрофизиопроцедуры (СМТ, ДД-токи, ЧЭНС, электро-или фонофорез лекарственных веществ);
— ортопедические мероприятия: использование лонгеток, специальных приспособлений для ходьбы, ортопедической обуви.
При речевых нарушениях: занятия с логопедом-афазиологом по восстановлению речи, чтения, письма, счета.
Психотерапия: элементы психотерапии включаются в занятия кинезотерапией, в практику логопеда-афазиолога, невролога-реабилитолога.
Медикаментозная терапия:
— ацетилсалициловая кислота 75-150 мг в сутки
— цитиколин 1000 мг внутривенно капельно на физ.растворе 1- 2 раза в сутки в течение двух недель; затем раствор для приема внутрь по 200 мг (2 мл) 3 раза в
день, в течение 6-8 недель;
— клопидогрель по 75 мг ежедневно;
— дипиридамол по 25 мг – 3 раза /сутки;
— тиклопидин 250 мг – 3 раза /сутки;
— пентоксифиллин 5 мл;
— реополиглюкин во флаконах 200 мл;
— варфарин 2,5 мг;
— винпоцитин 10 мг – 3 раза/сутки;
— гинкго-билоба принимают по 40-80 мг – 3 раза в день во время еды; курс лечения — 1-3 месяца;
— флуоксетин 20 мг;
— бисопролол от 2,5 до 10 мг/сутки;
— эналаприл до 10-20 мг/сут.;
— периндоприл до 4-8 мг/сут.;
— рамиприл до 5 мг/сут.;
— симвастатин до 20 мг/сут.;
— зопиклон 7,5 мг/сутки;
— баклофен 5 мг;
— толперизон 150 мг/сутки;
— карбамазепин 200 мг.
Профилактические мероприятия:
— воздействие на имеющиеся факторы риска цереброваскулярных заболеваний;
— профилактика осложнений — контрактур, депрессий, застойных явлений.
Дальнейшее ведение: диспансерный учет больных.
Перечень основных медикаментов:
1. Ацетилсалициловая кислота 75-150 мг в сутки
2. Клопидогрель по 75 мг ежедневно
3. Цитиколин по 1000 мг внутривенно капельно на физ.растворе 1- 2 раза в сутки в течение двух недель; затем раствор для приема внутрь по 200 мг (2 мл) 3 раза в день, в течение 6-8 недель
Перечень дополнительных медикаментов:
1. Дипиридамол по 25 мг – 3 раза /сутки
2. Тиклопидин 250 мг – 3 раза /сутки
3. Пентоксифиллин 5 мл
4. Реополиглюкин
5. Варфарин 2,5 мг
6. Винпоцитин 10 мг – 3 раза/сутки
7. Гинкго-билоба принимают по 40-80 мг – 3 раза в день во время еды; курс лечения 1-3 месяца
8. Флуоксетин 20 мг
9. Бисопролол от 2,5 до 10 мг/сутки
10. Эналаприл до 10-20 мг/сут.
11. Периндоприл до 4-8 мг/сут.
12. Рамиприл до 5 мг/сут.
13. Симвастатин до 20 мг/сут.
14. Зопиклон 7,5 мг/сутки
15. Баклофен 5 мг
16. Толперизон 150 мг/сутки
17. Карбамазепин 200 мг
Индикаторы эффективности лечения:
— уменьшение неврологического дефицита;
— восстановление нарушенных функций.
Госпитализация
Показания для экстренной госпитализации:
— сосудистый криз;
— ТИА;
— эпилептический припадок;
— повторный инсульт.
Показания для плановой госпитализации:
— неясный диагноз;
— проведение реабилитационных и профилактических мероприятий;
— подбор постоянной и/или курсовой терапии;
— неэффективность амбулаторного лечения.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №764 от 28.12.2007)
- 1. Drug treatment for hyperlipidaemias EBM Guidelines 22.4.2004
2.Cerebrovascular disease. American College of Radiology. ACR Appropriateness Criteria. Radiology 2000
3. Aspirin for the primary prevention of cardiovascular events: recommendations and rationale/ Ann Intern Med 2002.
4. Cerebral arteriosclerosis. National institute of Neurological disorders and stroke (NINDS)
5. AHA|ACC guidelines for preventing heart attack and death in patients with atherosclerotic cardiovascular disease: 2001 update.
6.Комплексная терапия хронической ишемии мозга //Под ред. В.Я. Неретина.-М.: «ЗАО РКИ Соверо пресс», 2001.-96с.
7.Topographic mapping of cognitive event-related potentials in a double-blind, placebocontrolled study with the hemoderivative aktovegin in age-associated memory impairment. Semlitsch Heribert V., Anderer Peter, Saletu Bernd, Hochmayer Ingrid. Neuropsychobiology 1990-91; 24:49-56; Sections of Clinical Psychophysiology Pharmacopsychatry
8.Клинические рекомендации. Фармакологический справочник. ГЭОТАР_МЕД, М., 2004.
9.Effect of Perindopril on Cerebral Vasomotor Reactivity in Patients With Lacunar Infarction.Matthew Walters, Scott Muir, Imtiaz Shah, Kennedy Lees. Stroke. 2004;35:1899
10.The 2003 Canadian Recommendations for the Management of Hypertension: Therapy.
- 1. Drug treatment for hyperlipidaemias EBM Guidelines 22.4.2004
Информация
Список разработчиков:
Каменова С.У. – зав. кафедрой неврологии АГИУВ
Кужибаева К.К. – доцент кафедры неврологии АГИУВ
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.